Salute Mentale
La salute mentale, considerata dall’Organizzazione mondiale della sanità una componente essenziale della salute in generale, fa riferimento ad uno stato di benessere emotivo e psicologico nel quale una persona è in grado di sfruttare le proprie capacità e risorse cognitive ed emozionali per realizzarsi, superare le tensioni della vita quotidiana, stabilire relazioni soddisfacenti e mature con gli altri, adattarsi alle condizioni dell’ambiente esterno e ai conflitti interni ed esercitare la propria funzione nella società, contribuendo alla vita della comunità.
Nell’arco delle diverse fasi della vita di ciascuno di noi, al mantenimento di questo stato di equilibrio possono contribuire vari fattori, alcuni interni, propri delle caratteristiche personali di ogni individuo (patrimonio genetico, tratti di personalità, propri vissuti…), altri, invece, derivanti dalla realtà esterna (ambiente di crescita, status socio-economico, situazione lavorativa, ecc): la complessa interazione di tali fattori può talvolta mettere a rischio il benessere psicologico della persona, facendo emergere stati di malessere, sofferenza e disagio con se stessi, difficoltà relazionali, comportamenti disadattivi, sintomi o disturbi psicopatologici, quali ansia, depressione, attacchi di panico, che coinvolgono non solo la sfera emotiva ed affettiva, ma anche quella somatica.
L’attività clinica dello Studio Patat si fonda su un modello multidisciplinare, che considera la persona nella sua globalità, al fine di individuare le cause sottese al disagio psicologico e mettere in atto strategie terapeutiche adeguate per promuovere e sostenere il benessere psichico e fisico della persona e garantire il recupero della migliore qualità di vita personale e socio-relazionale.
I nostri servizi
La visita psichiatrica viene effettuata esclusivamente da medici con esperienza nell’ambito della salute mentale e si pone lo scopo di individuare la presenza di un disagio psichico ed impostare la terapia più idonea a risolverlo o a contenerlo.
La visita ha una durata di circa 30 minuti e si svolge attraverso un colloquio individuale, al quale possono occasionalmente partecipare anche i familiari, se ritenuto opportuno dallo psichiatra e dal diretto interessato.
Al termine della prima visita può essere formulata una diagnosi oppure può essere necessario un ulteriore approfondimento attraverso altri colloqui.
Una volta formulata la diagnosi viene proposto un trattamento terapeutico che può consistere in una terapia farmacologica o in terapie di natura psicologica o educativa.
In caso di prescrizione farmacologica, e per tutta la durata della stessa, sono previsti incontri di controllo con un frequenza che viene stabilita di comune accordo dallo psichiatra e dall’utente (in genere inizialmente si predilige un frequenza mensile, che poi si dirada qualora le condizioni psichiche rimangano stabili).
Il colloquio psicologico è uno strumento di conoscenza, indagine e valutazione che utilizza l’incontro e la comunicazione per comprendere e aiutare una persona che si affida alla competenza e professionalità di uno Psicologo clinico; durante il colloquio psicologico, il professionista ascolta, presta attenzione al motivo della richiesta di aiuto e raccoglie informazioni per conoscere la personae per formulare, al termine del percorso conoscitivo, un’ipotesi di trattamento, che viene poi proposta al paziente.
La psicoterapia: è uno strumento di cura che, attraverso l’uso della parola, ha lo scopo di aiutare la persona a conoscersi meglio, ad alleviare la propria sofferenza e ad accrescere il proprio benessere psico-fisico, migliorando la qualità di vita, promuovendo riflessioni personali, autoanalisi e fornendo anche qualche utile strategia. La psicoterapia funziona grazie ad una relazione di alleanza terapeutica, ovvero un clima di reciproca fiducia che si instaura fra due persone, una delle quali ha particolari competenze utili alla cura e all’aiuto della persona portatrice di un disagio.
Psicoterapia analitica
La Psicoterapia ad orientamento psicoanalitico trae origine dalle teorie di Sigmund Freud e si fonda sull’idea che in ciascuno di noi ci siano degli aspetti che non ci sono noti (inconsci), ma che esercitano un’influenza significativa sulle nostre scelte, su quello che proviamo e desideriamo e possono determinare sintomi o disturbi di varia natura; attraverso l’aiuto dello Psicoterapeuta, il paziente può far sì che tali aspetti accedano alla consapevolezza tramite la comprensione delle proprie emozioni, dei propri vissuti, dei propri comportamenti, delle proprie reazioni, così da comprendere meglio se stesso, evitare i sintomi e optare per strategie consce più adeguate al proprio contesto di vita.
Terapia Cognitivo-Comportamentale (CBT)
La terapia cognitivo comportamentale (Cognitive-BehaviourTherapy, CBT) è attualmente considerata a livello internazionale uno dei più affidabili ed efficaci modelli per la comprensione ed il trattamento dei disturbi psicopatologici.
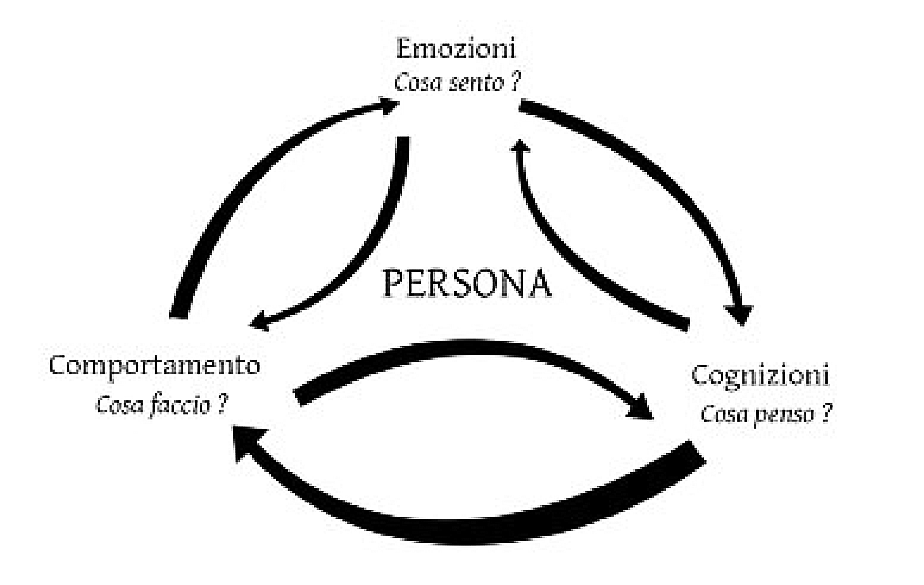 Tale approccio postula una complessa relazione tra emozioni, pensieri e comportamenti sottolineando come i problemi emotivi siano in gran parte il prodotto di credenze disfunzionali,originate nel corso della vita dell’individuo, che tendono a mantenersi nel tempo generando sofferenza emotiva.
Tale approccio postula una complessa relazione tra emozioni, pensieri e comportamenti sottolineando come i problemi emotivi siano in gran parte il prodotto di credenze disfunzionali,originate nel corso della vita dell’individuo, che tendono a mantenersi nel tempo generando sofferenza emotiva.
Ciò implica che non sarebbero i semplici eventi a creare e mantenere i problemi psicologici, emotivi e di comportamento, ma questi verrebbero piuttosto largamente influenzati dalle costruzioni cognitive dell’individuoe dai significati che egli attribuisce alla realtà.
La terapia cognitivo-comportamentale (CBT) si propone, di conseguenza, di aiutare i pazienti ad individuare i pensieri ricorrenti e gli schemi disfunzionalidi ragionamentoe d’interpretazione della realtà, al fine di sostituirli e/o integrarli con convinzioni più funzionali.
La terapia cognitivo comportamentale si caratterizza per le seguenti peculiarità:
È SCIENTIFICAMENTE FONDATA: L’intervento clinico è strettamente coerente con le conoscenze sulle strutture e sui processi mentali desunte dalla ricerca psicologica di base. Inoltre, è stato dimostrato attraverso studi controllati che i metodi cognitivo-comportamentali costituiscono una terapia efficace per il trattamento di molteplici problematiche psicologiche.
È ORIENTATA ALLO SCOPO: Dopo una prima fase di valutazione diagnostica, terapeuta e paziente stabiliscono insieme gli obiettivi della terapia ed il piano terapeutico da adottare. Generalmente si interviene dapprima sui sintomi che, nel momento presente, generano maggiore sofferenza e quindi possono interferire con il benessere e le risorse dell’individuo, per poi lavorare sugli altri aspetti del problema. Periodicamente vengono effettuate delle verifiche dei progressi ottenuti rispetto agli scopi prefissati, anche mediante valutazioni testologiche standardizzate.
È CENTRATA SUL PROBLEMA ATTUALE: Lo scopo della terapia è la risoluzione dei problemi attuali del paziente e l’attenzione del terapeuta è rivolta soprattutto al qui ed ora. In modo particolare il terapeuta pone la sua attenzione su ciò che nel presente contribuisce a mantenere la sofferenza, pur considerando gli eventi passati e le esperienze infantili come utili fonti d’informazione circa l’origine, il mantenimento e l’evoluzione dei sintomi.
È BASATA SULLA COLLABORAZIONE ATTIVA TRA PAZIENTE E TERAPEUTA: Paziente e terapeuta lavorano insieme per capire e sviluppare strategie che possano indirizzare il soggetto alla risoluzione dei propri problemi. Sia terapeuta che paziente sono attivamente coinvolti nell’identificazione e nella messa in discussione delle specifiche modalità di pensiero che possono essere causa dei problemi emotivi e comportamentali che attanagliano il paziente.
È A BREVE TERMINE: La CBT è a breve termine, ogniqualvolta sia possibile. La durata della terapia varia di solito dai quattro ai dodici mesi, a seconda del caso, con cadenza settimanale il più delle volte. Problemi psicologici più gravi, che richiedano un periodo di cura più prolungato, traggono comunque vantaggio dall’uso integrato della terapia cognitiva, degli psicofarmaci e di altre forme di trattamento.
EMDR
L’EMDR (EyeMovementDesensitization and Reprocessing) è un metodo psicoterapeutico usato per accedere, neutralizzare e portare ad una risoluzione adattiva i ricordi di esperienze traumatiche che sono alla base dei disturbi psicologici attuali del paziente; la tecnica utilizza la stimolazione bilaterale degli emisferi cerebrali attraverso i movimenti oculari o la stimolazione tattile.
E’ considerato il trattamento d’elezione del Disturbo post traumatico da stress e del trauma in generale, ma risulta efficace anche nella terapia di numerose psicopatologie.
Attraverso un percorso distinto in 8 fasi successive, utilizzando i movimenti oculari ed altre forme di stimolazione alternata destra/sinistra (tapping sulle mani), l’EMDR permette al paziente di ridurre la carica emotiva disturbante del ricordo traumatico e di cambiare prospettiva rispetto a se stesso e all’evento, in modo da integrare l’esperienza in uno schema cognitivo ed emotivo positivo ed adottare comportamenti più adattivi.
Il trattamento prevede un ciclo composta da 6-8 incontri, eventualmente rinnovabile interamente o parzialmente in base alle esigenze individuali.
È un intervento terapeutico rivolto alla coppia in cui l’attenzione viene focalizzata sulla relazione e sui cambiamenti che possono essere ad essa apportati.
Lo scopo principale è quello di aiutare la coppia ad individuare ed affrontare i propri conflitti, analizzando le difficoltà nella modalità di interazione tra i partners ed acquisendo nuovi modi di relazionarsi a sé e all’altro che promuovano il cambiamento per il benessere di entrambi.
Può essere un trattamento particolarmente indicato nei casi di: problemi di comunicazione, infedeltà, divorzio o separazione, disaccordo sull’educazione dei figli, problemi sessuali, differenze culturali, problemi di gestione delle emozioni come la rabbia e la gelosia.
E’ una forma di psicoterapia che pone l’attenzione sull’intero nucleo familiare, considerato come sistema, e che si svolge tramite incontri a cui partecipano di regola tutti i membri della famiglia stessa.
L’intento è di capire come la storia delle relazioni possa aver portato ad una situazione di conflitto o sofferenza della famiglia, ed eventualmente alla presenza di un sintomo o disturbo psichico in uno dei membri.
E’ indicata soprattutto quando il disagio di uno dei membri ha un forte impatto sul nucleo familiare, quando è il bambino o l’adolescente a manifestare il malessere o quando un evento stressante (lutto, separazione, divorzio, perdita del lavoro) coinvolge tutti i membri creando sofferenza e difficoltà.
Si tratta di un percorso di cura rivolto ad un numero limitato di persone che si incontra, regolarmente, per un certo periodo di tempo. Il gruppo, attraverso la creazione di un luogo protetto e un accordo di riservatezza, incoraggia l’apertura mentale, gli scambi personali tra i membri e si propone di esplorare e sviluppare la propria modalità di mettersi in relazione con l’altro. La finalità è quella di agire in modo trasformativo su un disagio psicologico e relazionale.
Tra i più importanti fattori terapeutici, che derivano dalle dinamiche di gruppo, intervengono: senso di coesione ed identificazione, universalità (ovvero, il sentimento di non essere il solo a trovarsi in una situazione spiacevole), senso di speranza, altruismo, assunzione di responsabilità, migliore comprensione del sé, riattuazione delle dinamiche relazionali tipiche di ognuno, senso di liberazione, apprendimento interpersonale e scambio di informazioni.
Il potenziale terapeutico dei gruppi dipende principalmente dal processo collaborativo e dalle capacità relazionali dei membri, agevolate dal contesto protetto e dalla gestione da parte del terapeuta; il coinvolgimento e l’intimità, all’interno dello stesso, sono elementi basilari nel processo terapeutico e rendono il gruppo un potentissimo moltiplicatore del processo di maturazione. Inoltre, il gruppo é uno stimolo per far maturare una migliore consapevolezza rispetto alle proprie relazioni del presente e del passato e alle proprie esperienze e legami con la famiglia di appartenenza.
L’accesso dipende da valutazioni cliniche da parte del terapeuta, attraverso un inter diagnostico di colloqui individuali.
La psiconcologia prevede l’applicazione di tecniche psicologiche per la diagnosi ed il trattamento di disagi psichici correlati ad una patologia oncologica.
Le visite e le proposte terapeutiche sono sovrapponibili alle classiche psicoterapie, con la differenza di trovare un’applicazione mirata al sostegno del malessere che insorge tipicamente nelle persone che affrontano una malattia cronica come i tumori.
All’interno del percorso terapeutico viene riservato uno spazio apposito dedicato ai familiari ed alle persone che si occupano dell’assistenza al malato.
La valutazione psicodiagnostica serve a definire nel modo migliore le caratteristiche di personalità e le modalità specifiche che impiega il soggetto per affrontare i problemi e le situazioni, gestire le emozioni, le relazioni con lo scopo di comprendere la causa della sofferenza, di un disturbo psichico, e quindi per individuare la strada migliore da poter intraprendere.
L’Auto Mutuo Aiuto (AMA) è un approccio che punta direttamente alle capacità autocorrettive e di autoguarigione dell’individuo, come parte integrante della comunità di appartenenza.
Il desiderio di fare fronte ai propri problemi e difficoltà o il semplice bisogno di confronto che nasce dall’avere esperienze comuni, si sviluppa dall’auto aiuto e trova nel mutuo aiuto la sua realizzazione.
L’approccio AMA ha dato numerosi risultati positivi per molteplici situazioni: alcolismo, dipendenze, depressione, attacchi di panico, ansia, disturbi dell’alimentazione, difficoltà affettive, gioco patologico, handicap, lutto,separazione e divorzio, genitorialità…
L’AMA si propone come utile e valida integrazione alla rete degli aiuti tradizionali.
OBIETTIVI
– I Gruppi AMA offrono uno spazio in cui ogni partecipante sia libero di esprimere la storia del proprio dolore, dei propri sentimenti, emozioni e difficoltà.
– Favoriscono l’ascolto delle altre persone perché da questo nascono la solidarietà, il sostegno reciproco, la forza.
– Individuano modalità costruttive per gestire momenti di sofferenza e di solitudine
Quali possibili benefici?
– non essere soli: altri hanno difficoltà simili;
– parità: tutti sono sullo stesso piano rispetto agli eventi;
– sviluppo di relazioni significative;
– scambio di informazioni: sui modi di affrontare gli eventi e ciò che segue;
– confronto: raccontarsi e, soprattutto, ascoltare gli altri arricchisce ed educa alla diversità.
METODOLOGIA
Il Gruppo, aperto a tutti coloro che condividono una specifica difficoltà, prevede incontri settimanali, in una sede da stabilirsi e ad un orario prestabilito (è fondamentale stabilire un giorno e un orario fissi alla settimana).
I gruppi AMA, a differenza di altri tipi di gruppo (ad esempio quelli terapeutici), si svolgono tra pari, con un referente scelto tra i partecipanti.
La presenza di un operatore può facilitare la fase di attivazione del gruppo, con l’obiettivo di favorire la progressiva autonomia del gruppo.
“La terapia occupazionale è una professione sanitaria che promuove la salute e il benessere della persona attraverso l’occupazione” (WFOT,2004)
PER ADULTI
La terapia occupazionale per adulti si prefigge lo scopo di individuare gli ostacoli all’autonomia provocati da malattie o incidenti insorti dopo il completo sviluppo psico-fisico, come ad esempio ictus cerebrali, eventi traumatici, malattie degenerative…
Una malattia o un trauma possono portare a una condizione con variabili gradi di compromissione fisica, psichica, cognitiva, comportamentale ed emotiva. A seconda dell’esito ci possono essere importanti limitazioni nelle attività quotidiane, del lavoro e del tempo libero con ripercussioni sulla vita della persona e dell’intera famiglia.
Il terapista occupazionale ha le competenze e gli strumenti per individuare e valutare insieme alla persona, la famiglia e il caregiver gli ostacoli all’autonomia e alla partecipazione causati dall’evento patologico.
Può poi intervenire per raggiungere miglior recupero di funzione e di autonomia possibile e per sostenere, promuovere e guidare l’apprendimento adattivo del nuovo stato di salute. Gli obiettivi e le modalità di intervento variano in base all’entità della lesione, agli esiti, alla persona e al suo contesto
Obiettivi
• Recupero o mantenimento del proprio ruolo nella famiglia e nel proprio contesto sociale e lavorativo
• Recupero o Miglioramento dell’autonomia nelle principali attività quotidiane relative alla cura personale (mangiare, lavarsi, vestirsi, etc), allo studio/lavoro ed al tempo libero ( dipingere, leggere, scrivere, cucinare, giardinaggio ecc)
• Recupero/miglioramento delle capacità di spostarsi in autonomia sia in casa che all’esterno (con ausili, mezzo proprio adattato, mezzi pubblici, …)
• Accrescimento dell’autostima e del senso di competenza
• Riduzione dei rischi di aggravamento degli esiti dell’ictus.
• Evitare il trasferimento in strutture assistite conservando la possibilità di continuare a vivere nella propria casa.
• Consentire il ritorno alle attività sociali desiderate.
• Consentire il ritorno al lavoro
Luoghi e modalità d’intervento
In fase riabilitativa (in reparto o struttura):
• Attività per recupero dell’autonomia nelle principali attività quotidiane relative alla cura personale (mangiare, lavarsi, vestirsi, etc), al lavoro ed al tempo libero ( dipingere, leggere, scrivere, cucinare, giardinaggio ecc)
• Recupero/miglioramento delle funzioni sensomotorie (attività di stimolazione della coordinazione, di manualità fine, di rinforzo delle prese e pinze della mano) per aumentare la partecipazione nel quotidiano
• Gestione dei disturbi cognitivi e studio di strategie di compenso (esempio per attenzione, memoria, abilità di organizzazione, ecc).
• Addestramento ai trasferimenti e all’utilizzo di ausili personalizzati
A casa:
• Valutazione degli ambienti per individuare gli ostacoli alle attività, al movimento
• Potenziamento massimale delle funzioni motorie e cognitive per accompagnare la persona nel recupero delle proprie autonomie.
• Addestramento dell’eventuale caregiver e dei famigliari.
• Adattamenti ambientali e riorganizzazione degli spazi abitativi per prevenire le cadute, diminuire la fatica, facilitare spostamenti e trasferimenti in sicurezza.
IN ETA’ EVOLUTIVA
La Terapia Occupazionale in età evolutiva si rivolge a bambini e adolescenti che presentano limitazioni nella partecipazione ad attività di vita quotidiana.
Possono essere bambini con:
– Patologie neuromotorie (Paralisi Cerebrali Infantili, Distrofie…)
– Disturbo della coordinazione motoria (DCD)
– Disprassia
– Disturbi dell’apprendimento (DSA)
– Deficit di attenzione e Iperattività (ADHD)
– Disabilità intellettiva
– Disturbi del comportamento
– Disturbi pervasivi dello sviluppo
– Deficit sensoriali
– Disturbi di natura congenita o acquisita
Per svolgere qualsiasi attività sono fondamentali numerose funzioni e abilità nelle quali questi bambini possono incontrare in alcune abilità come:
– Motricità fine e grossolana
– Grafomotricità
– Coordinazione e destrezza
– Organizzazione e pianificazione
– Capacità visuo-spaziale
– Pensiero logico, attenzione e memoria
– Raccolta ed elaborazione delle informazioni sensoriali
– Autostima e motivazione
Ha l’obiettivo di:
– Promuovere e sviluppare l’autonomia del bambino nelle attività di vita quotidiana che comprendono la cura di sé, lo studio ed il tempo libero.
– Cura di sé
– Lavare i denti
– Organizzare lo zaino
– Fare la doccia
– Vestirsi
– Allacciarsi le scarpe o i bottoni
– Utilizzare forchetta e coltello
– Tempo Libero
– Giocare
– Praticare uno sport
– Suonare uno strumento
– Dedicarsi ad un hobby
– Costruire
– Studio
– Scrivere a mano
– Scrivere al PC
– Ritagliare con le forbici
– Colorare
– Utilizzare il righello
– Gestire lo spazio del foglio
– Disegnare
Come interviene?
Per garantire un intervento individualizzato e costruito sulle esigenze del bambino, in terapista occupazionale:
– Effettua una valutazione sui bisogni segnalati;
– Coinvolge il bambino e chi si occupa di lui nella definizione degli obiettivi del trattamento;
Attua l’intervento riabilitativo:
– Promuovendo l’acquisizione di strategie
– Individuando ausili e ortesi per favorire l’adattamento dell’attività o il superamento delle barriere architettoniche
– Adattando l’ambiente
– Offrendo consulenza alla famiglia ed alla scuola
– Verifica il raggiungimento degli obiettivi
I disturbi
I disturbi ansiosi costituiscono la patologia psichica più frequente nella popolazione.
Vanno distinti dall’ansia fisiologica che costituisce una normale risposta evolutiva a situazioni pericolose.
L’ansia patologica è invece un complesso di emozioni negative (paura, preoccupazione, angoscia, senso di pericolo…) ai quali si accompagnano sintomi corporei (tachicardia, palpitazioni, sudorazione, nausea, tremore, tensione muscolare, capogiri, vertigini, insonnia…).
Fanno parte dei disturbi ansiosi il disturbo d’ansia generalizzato, il disturbo da attacchi di panico, le fobie, l’insonnia ed il disturbo ossessivo compulsivo.
Disturbo d’Ansia generalizzato (DAG)
E’ caratterizzato dai sintomi tipici dei disturbi ansiosi.
Nella maggior parte dei casi non è possibile individuare un elemento scatenante.
Non raggiunge l’intensità degli attacchi di panico ma spesso ha una durata molto prolungata (settimane o anche mesi) ed andamento abbastanza costante.
La terapia prevede sia l’uso di farmaci sia la psicoterapia.
Disturbo da Attacchi di Panico (DAP)
Il disturbo da attacchi di panico appartiene alla classe delle patologie ansiose.
Può riguardare qualsiasi età, anche se tipicamente insorge nella tarda adolescenza o all’inizio dell’età adulta e riguarda con maggiore frequenza il sesso femminile.
E’ caratterizzato dalla comparsa improvvisa e spesso ingiustificata di sintomi fisici, quali senso di soffocamento, mancanza d’aria, palpitazioni, dolore al petto, tremore, sudorazione, paura di morire e molti altri ancora.
In genere gli attacchi di panico hanno una durata limitata nel tempo ed una frequenza estremamente variabile (da poche volte nell’arco di alcuni mesi a più volte al giorno).
La cura degli attacchi di panico prevede la possibilità sia di una terapia farmacologica sia di una psicoterapia.
Fobia
La fobia è una paura irrazionale nei confronti di un oggetto o una situazione, che viene evitato con ogni mezzo possibile.
La sintomatologia corrisponde a quella degli attacchi di panico, dai quali la fobia si differenzia per la possibilità di individuare un fattore scatenante.
Si possono affrontare con l’aiuto della psicoterapia ed eventualmente una terapia farmacologica di supporto.
Disturbo Ossessivo-Compulsivo (DOC)
Si tratta probabilmente del disturbo ansioso maggiormente invalidante.
E’ caratterizzato da ossessioni, cioè da pensieri intrusivi che si presentano in continuazione e che la persona riconosce come estranei al proprio modo di pensare, e da compulsioni, cioè da azioni ripetitive che l’individuo si sente costretto a compiere per alleviare l’ansia (ad esempio lavarsi le mani, controllare la chiusura di una porta…).
Il trattamento richiede generalmente una terapia farmacologica alla quale può essere affiancato un percorso psicoterapeutico.
Insonnia
E’ un disturbo che impedisce di dormire per un tempo adeguato.
Può riguardare la difficoltà ad addormentarsi (insonnia iniziale), a mantenere il sonno durante la notte (insonnia centrale) o il risveglio precoce (insonnia terminale). In alcuni casi coesistono tutte le difficoltà elencate.
Le cause possono essere organiche (ad es. ipertiroidismo, apnee notturne…) o psichiche. Tra le cause psichiche si distinguono l’insonnia secondaria, conseguente cioè ad un disturbo psichico maggiore (ad es. disturbo bipolare, depressione, ansia…), e l’insonnia primaria, che si presenta come unico sintomo.
Il trattamento è molto vario e dipende dalla causa scatenante e dal tipo di insonnia
Si tratta di stati patologici in cui si osserva un’alterazione del tono dell’umore, cioè dello stato emotivo di base di una persona.
E’ opportuno considerare che nella vita di ogni individuo si possono osservare oscillazioni del tono dell’umore prive di significato patologico in quanto funzionali allo situazioni di vita del momento.
Le forme più frequenti di tali fenomeni sono il disturbo depressivo ed il disturbo bipolare.
Depressione
E’ caratterizzata dall’abbassamento persistente del tono dell’umore, alla quale si accompagnano altri sintomi tipici quali la perdita di energia e stimoli (apatia), la stanchezza (astenia), il ritiro sociale, l’insonnia, il pessimismo, la facilità al pianto, l’incapacità di provare piacere (anedonia), la mancanza di voglia di fare (abulia), la carenza di appetito, il rallentamento psico-motorio e molti altri ancora.
Spesso si accompagna a manifestazioni ansiose e talvolta a disfunzioni cognitive (disturbi dell’attenzione, della memoria, della concentrazione).
In alcuni casi si possono osservare anche manifestazioni psicotiche (delirio, allucinazioni…).
In alcuni casi la sintomatologia ha ritmicità quotidiana (tende a migliorare verso le ore serali) o stagionale.
In base alla durata ed alla frequenza degli episodi depressivi, vengono distinte varie forme di depressione: episodica, ricorrente, ciclotimia, distimia.
Per la cura viene generalmente utilizzata una terapia farmacologica alla quale si affianca un percorso psicoterapeutico.
Disturbo Bipolare
E’ caratterizzato dall’alternarsi di fasi di abbassamento (dette depressive) ed elevazione del tono dell’umore (dette maniacali). Tali fasi possono essere intervallate o meno da periodi di benessere psichico.
Le fasi depressive ricalcano la sintomatologia della depressione.
Le fasi maniacali sono caratterizzate da euforia, iperattività, logorrea, insonnia, agitazione, aggressività, idee di grandezza (che a volte configurano un vero e proprio delirio), impulsività, spese incontrollate ed altri sintomi ancora.
La cura richiede un intervento farmacologico (talvolta in regime ospedaliero) nella fase acuta, ed una terapia farmacologica associata a psicoterapia per la fase di mantenimento.
In alcuni casi è utile un intervento di supporto ai familiari.
La definizione di disturbo di personalità prevede un confronto tra gli aspetti caratteriali e comportamentali dell’individuo e quelli abitualmente presenti nell’ambiente socio-culturale di appartenenza.
Le differenze possono riguardare aspetti cognitivi, affettivi, socio-relazionali o comportamentali.
Richiedono un trattamento psicoterapeutico, talvolta associato a terapia farmacologica.
In alcuni casi è utile un intervento di supporto ai familiari.
A seconda delle caratteristiche vengono identificate varie tipologie di disturbo di personalità:
Gruppo A
disturbo paranoide: caratterizzato da diffidenza, sospettosità, tendenza ad interpretare tutte le azioni degli altri in riferimento a se stessi.
disturbo schizoide: caratterizzato da distacco emotivo, disinteresse nei confronti degli altri, freddezza, ridotta capacità di trarre piacere dalle attività (anedonia)
disturbo schizotipico: caratterizzato da comportamenti eccentrici, isolamento sociale, pensieri bizzarri. Spesso associato ad altri disturbi di personalità o ad episodi psicotici.
Gruppo B
disturbo antisociale: caratterizzato dal disinteresse per le emozioni degli altri, disprezzo delle regole, impulsività, aggressività, irritabilità, irresponsabilità, mancanza di rimorso.
disturbo borderline: caratterizzato da instabilità emotiva, umore altalenante, incapacità di instaurare relazioni stabili (alternanza di idealizzazione e svalutazione dell’altro), senso di abbandono, instabilità dell’immagine di sè, comportamenti sessuali promiscui, impulsività, minacce suicidarie, autolesionismo.
disturbo istrionico: caratterizzato da teatralità comportamentali, desiderio di accentrare su di sè l’attenzione, suggestionabilità, atteggiamenti seduttivi.
disturbo narcisistico: caratterizzato da egocentrismo, senso di grandiosità, fantasie di successo, scarsa empatia, atteggiamenti manipolatori, invidia.
Gruppo C
disturbo evitante: caratterizzato da senso di inadeguatezza, timore di essere umiliati, senso di inferiorità, isolamento sociale, eccessivo timore del fallimento.
disturbo dipendente: caratterizzato da indecisione, bisogno di rassicurazione, rifiuto delle responsabilità, paura della solitudine, ricerca dell’approvazione degli altri.
disturbo anancastico: da non confondere con il DOC. E’ caratterizzato da tendenza a reiterare i comportamenti in modo rigido, pensieri e comportamenti ripetitivi, perfezionismo, eccessiva attenzione per i dettagli, incapacità di gettare oggetti vecchi o inutili, testardaggine.
Disturbi non specificati: tutti i disturbi che non possono essere identificati con i precedenti (depressivo, masochistico, sadico, passivo-aggressivo).
La dipendenza è un comportamento che l’individuo non riesce ad evitare nonostante crei un disagio significativo.
Può riguardare l’uso di una o più sostanze (stupefacenti, alcool, nicotina, farmaci…) oppure un’abitudine (gioco d’azzardo, uso del computer, shopping…).
L’interruzione improvvisa del comportamento può portare a crisi di astinenza ed a fenomeni di tolleranza, cioè alla necessità di aumentare le dosi della sostanza o la frequenza delle azioni.
Spesso si accompagna a sintomi tipici di altre patologie, come ad esempio idee ossessivi, comportamenti compulsivi, ansia anticipatoria, umore deflesso.
L’approccio terapeutico è multidisciplinare e prevede sia tecniche psicoterapeutiche, sia terapie farmacologiche, sia supporto educativo-riabilitativi.
In alcuni casi è utile un intervento di supporto ai familiari.
Sono disturbi spesso gravi, che compromettono l’equilibrio psichico di una persona.
Possono riguardare uno o più dei seguenti aspetti:
forma del pensiero: il flusso ideativo che porta alla formazione dei pensieri
contenuto del pensiero: le tematiche presenti nel pensiero di ogni individuo
percezione: ciò che si percepisce dal mondo esterno (immagini, suoni…)
Fanno parte dei disturbi psicotici la schizofrenia, la sindrome delirante ed il disturbo schizoaffettivo.
Schizofrenia
E’ il più frequente disturbo psicotico.
Si manifesta in genere nel periodo compreso tra la tarda adolescenza e l’inizio della fase adulta.
Non se ne conoscono la cause, che probabilmente interessano siano aspetti genetici che ambientali. L’uso di sostanze stupefacenti può aumentare il rischio di schizofrenia).
La sintomatologia è caratterizzata da delirio (errata interpretazione della realtà), flusso ideativo alterato (incoerenza, mancanza di nessi associativi…), allucinazioni (prevalentemente uditive), comportamenti bizzarri.
Spesso si associano sintomi negativi, cioè deficit delle normali funzioni mentali. Tra i più frequenti figurano il ritiro sociale, l’apatia, la povertà di linguaggio, la scarsa capacità di provare emozioni, la mancanza di motivazione.
La terapia prevede l’uso di farmaci, associato eventualmente a terapie riabilitative e risocializzanti (terapia occupazionale, educativa…).
In alcuni casi è utile un intervento di supporto ai familiari.
Sindrome Delirante
E’ un disturbo psicotico caratterizzato esclusivamente dalla presenza di un delirio, cioè di una convinzione errata che l’individuo ritiene inconfutabile ed indiscutibile.
A seconda del contenuto del delirio vengono identificate le varie forme di disturbo delirante (di gelosia, erotomanico, di grandezza, paranoide…).
La terapia è essenzialmente farmacologica.
In alcuni casi è utile un intervento di supporto ai familiari.
Disturbo Schizoaffettivo
E’ un disturbo nel quale si affiancano i sintomi schizofrenici e quelli dei disturbi affettivi, senza che sia possibile identificare una predominanza degli uni o degli altri.
La cura richiede un intervento farmacologico nella fase acuta, ed una terapia farmacologica associata talvolta a psicoterapia o a terapie riabilitativo/rieducative per la fase di mantenimento.
In alcuni casi è utile un intervento di supporto ai familiari.
E’ una patologia cognitiva persistente che si manifesta solitamente nel periodo evolutivo e compromette le capacità cognitive e soio-relazionali.
Viene classificato in base al risultato di un test di intelligenza in lieve (QI da 55 a 70), moderato (QI da 40 a 55), grave (QI da 25 a 40) o gravissimo (QI inferiore a 25).
I sintomi, tanto più rilevanti quanto più grave è il problema, comprendono difficoltà di apprendimento, di comunicazione, di linguaggio, alterazioni comportamentali, impulsività, scarse autonomie e molti altri ancora.
Il trattamento prevede un supporto educativo, incontri di terapia occupazionale, supporto psicologico e talvolta terapia farmacologica.
Spesso è utile, se non indispensabile, un supporto ai familiari.
